早产儿视网膜病变(retinopathy of prematurity,ROP)是一种累及早产儿视网膜的增殖性视网膜病变。ROP的范围从轻度自限性疾病到全视网膜脱离和不可逆盲不等。尽管激光光凝治疗是一种非常有效的治疗方法,但是全球仍有超过50000名儿童因ROP[1]而致盲。在西方工业化国家,ROP是潜在可预防儿童盲的主要原因,在印度、拉丁美洲、东欧和中国等发展中国家,ROP是儿童盲的新兴病因[1-3]。
ROP遍布世界各地;然而,它的发病率在不同的大陆差异很大。据Gilbert等[1]报道,不同地区发病率的差异性可能与该国的婴儿死亡率(infant mortality rates,IMRs)相关。这些指标间接反映了卫生保健设施的质量和可及性以及社会经济发展水平。在撒哈拉以南非洲等婴儿死亡率高(每 1000 例活产儿中有60名以上)的国家,由于早产儿存活率低,ROP的发生率很低。据报道,在发达国家(每 1000 例活产儿的IMR<9)严重ROP的发生率低于20%[4-8]。然而,中低收入国家(每1000名活产儿的IMR 9~60)目前正面临着ROP失明的“流行病”,通常被称为ROP的“第三次流行”。这些国家的新生儿护理设施正在改善,从而提高早产儿的存活率。新生儿支持不足、新生儿护理措施不统一、对ROP缺乏认识、新生儿重症监护室(neonatal intensive care units,NICUs)缺乏ROP筛查程序以及缺乏训练有素的眼科医生来诊断和治疗ROP是发展中国家ROP激增的主要原因。这次ROP的流行和20世纪40—50年代在西方出现的第一次ROP流行有些类似,这要归咎于在出生时滥用氧气治疗呼吸窘迫。
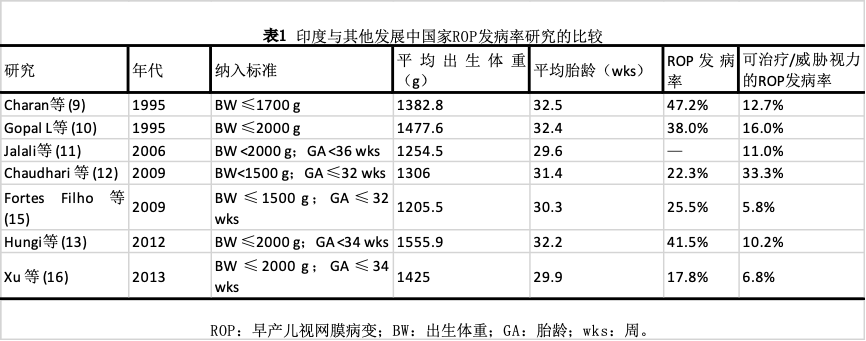
据报道,印度有21.7-51.9%的低出生体重婴儿[9-14]发生ROP。表1比较了印度和其他一些发展中国家关于ROP发病率的各种研究。大多数研究报道平均出生体重超过1250g, 重度ROP的发生率介于5.0%~44.9%之间。据报道, ROP也是一些拉丁美洲国家导致儿童盲的一个重要原因。盲人学校调查[3]显示,在拉丁美洲不同国家接受调查的儿童中,ROP是致盲原因的比例分别为38.6%(古巴)、33.3%(巴拉圭)、17.6%(智利)、14.1%(厄瓜多尔)、10.6%(哥伦比亚)和4.1%(危地马拉)。报道的可治疗ROP发生率从秘鲁利马的19.1%[17]到巴西南部的5.9%[15]不等。
一些研究强调,与西方相比,中等收入经济体需要更广泛、更具包容性的筛查标准。Jalali等[11]的研究表明,印度有13.3%的婴儿超出了英国和美国的筛查标准。Hungi等[13]在最近的一项研究中报道,57.6%的婴儿比美国的筛查界限中的体重更重,年龄更大。其中36.8%有一定程度的ROP,8%需要治疗。Vinekar等[18]报道,使用美国指南进行筛查时,有17.7%严重ROP的婴儿会被漏诊,使用英国筛查指南进行筛查时,会有22.6%的婴儿会被遗漏。Gilbert等[19]报道,如果遵循英国的筛查标准,一些中低收入国家有13%的婴儿不会进行ROP筛查。这些报道强化了证据,并导致印度ROP筛查标准的修改。自2010年以来,印度一直遵循的筛查指南包括:
建议在出生后第30天进行ROP的首次筛查检查,而不考虑胎龄。胎龄﹤28周或体重﹤1200g的婴儿应在2-3周时进行早期筛查,以便早期识别急进性后部型ROP(aggressive posterior ROP,APROP)。
目前已达成共识,在政府管理的被称为Rashtriya Bal Swasthya Karyakram (RBSK)国家项目中,对出生体重2000g以下和/或胎龄35周以下的婴儿或临床病程不稳定的高危婴儿(由新生儿医生或儿科专家决定),将ROP作为全面眼科筛查的一部分。
早产儿的视网膜在出生时是未完全血管化的。如果出生后的环境与支持视网膜血管和神经发育的子宫内环境不一致,就会发生ROP。其中ROP最一致公认的危险因素是早产的程度。出生体重和胎龄越低,发生ROP的风险越高。这些可能是目前新生儿优质护理地区的主要危险因素,比如工业化西方地区。许多其他的产后因素可能有助于ROP的发生发展。这些危险因素是发展中国家ROP的重要原因,包括额外吸氧[20-22]、脑室内出血[23]、呼吸暂停[24]、机械通气[24]、败血症、表面活性剂治疗[25]、贫血[26]、使用血液制品以及双容量交换输血[27]。
据报道,随着印度未混合氧气的使用,导致较重和更成熟的婴儿出现APROP[28]。在这些眼睛中进行的荧光素血管造影显示大量毛细血管退化,类似于缺氧致ROP实验动物模型中所见的血管闭塞[29]。出生后6周体重增长率低(即体重增长低于出生体重的50%)被认为是ROP的独立危险因素,也是严重ROP的预测指标[30]。
未成熟的视网膜不仅易受高于子宫内氧水平的影响,而且易受氧张力的变化和缺乏通常在子宫内提供的营养和生长因子的影响,从而导致血管停止生长。新生儿医生和护士可以通过在NICU实施基于证据和成本效益的措施以减少一些危险因素,如严格遵守预先设定的氧饱和度目标、实施无菌操作、手卫生常规、鼓励母乳喂养、袋鼠式护理和限制性输血政策。
ROP的临床特征包括视网膜有血管区与无血管区之间的分界线,嵴样隆起,从视网膜表面向玻璃体生长的视网膜外纤维血管增生,牵拉性视网膜脱离,全视网膜脱离,白斑,镰状皱襞、视网膜及玻璃体出血。一般来说,ROP经过五期(Ⅰ-Ⅴ),国际ROP分类(International Classification of ROP,ICROP)[31]对其进行了明确定义,并被普遍遵循。根据视网膜病变的部位,ROP被划分为三个分区。ROP通常是阶段性或逐步进展,直至达到治疗期或发生全视网膜脱离,导致不可逆盲。
最近的ICROP分类[31]描述了一种更严重、更急进性的ROP,称为APROP,它有不经过中间期而直接进展到第Ⅴ期的倾向。尤其是发展中国家正面临着APROP的激增,因此在早期处理此类潜在致盲病例的上面临着挑战。表2比较了印度和其他工业化国家的各种研究报道的APROP范围。在西方,这种形式的ROP发生在极低出生体重和胎龄极低的婴儿[32,34]。与此相反,在发展中国家,APROP发生在更高出生体重(图1)和胎龄[28,33,35,36]的婴儿。这种形式的APROP可能进展迅速,导致早于“出生的第30天”即出生后2-3周进行筛查的指征形成。据报道,较重婴儿的APROP[36]最常发生在后极部II区,与I区APROP中发育较差的血管相比,后极部视网膜血管更为成熟。此外,血管向鼻侧视网膜延伸相当长的距离,形成包围视网膜无血管区的大环(图2)。

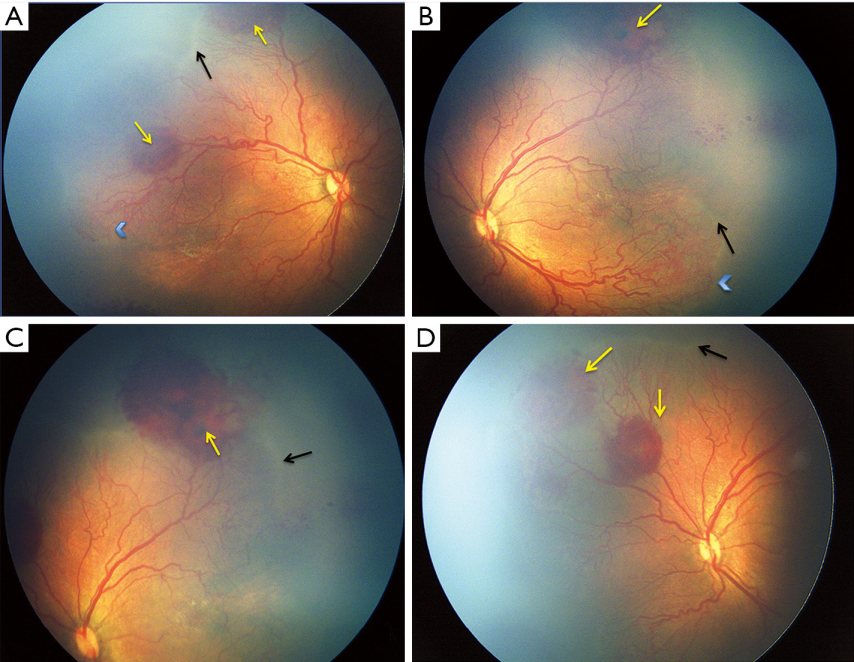
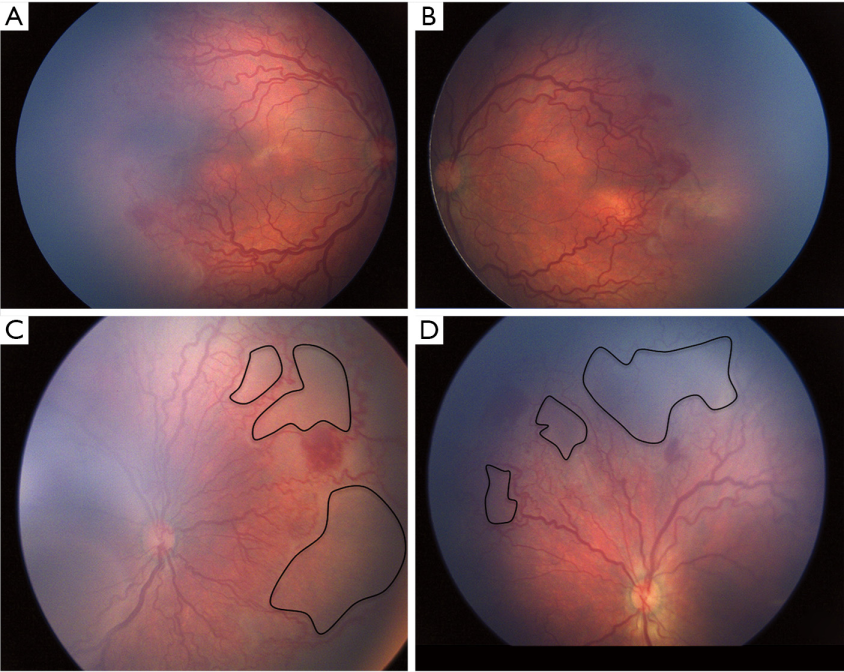
印度报道了一种非典型性的APROP,称为“混合型ROP”(图1),根据目前的ICROP分类标准很难进行分类,因为它既有APROP的特征,也有在进展期ROP见到的嵴样隆起或者血管化后部视网膜中的垫状视网膜前增殖形成[36]。
ROP治疗可使用二极管激光器或532nm绿激光器进行,无论哪种激光具有同等疗效均可[37]。早产儿视网膜病变的早期治疗(Early Treatment for Retinopathy of Prematurity,ETROP)研究[38]推荐如下,即 I 区的任何期病变伴 Plus 病变 ;I区的 3 期病变不伴 Plus病变;2 区的 2 期或 3 期病变伴 Plus 病变。除了ETROP研究指南外,APROP有必要在48-72小时内进行早期治疗。
如前所述,ROP的表现和严重程度因不同地理区域的婴儿致盲ROP的“风险”而有所不同。例如,印度遵循的筛查指南已被修改,以使覆盖范围最大化,将严重ROP的漏诊机会降至最小。尽管在大多数情况下及时的诊断和治疗就可以提供良好的视觉效果,但发展中国家今天面临的最大挑战实际上是缺乏及时的筛查。大多数2级和3级NICUs没有ROP筛查程序,因此没有进行ROP筛查。这与高度可变的用氧标准和其他新生儿护理措施有关。由于缺乏预见性,ROP筛查滞后于NICUs和特殊新生儿监护室(Special Newborn Care Units,SNCUs)的激增,这些可能成为未来致盲的潜在温床。规划和执行机构、新生儿护理团队缺乏意识以及缺乏训练有素和感兴趣的眼科医生是造成这种情况的原因。目前ROP发病率较低的国家(如撒哈拉以南非洲)应借鉴中等收入发展中国家的经验,制定包括严格的ROP筛查方案在内的新生儿护理扩展计划。对任何一个ROP专家来说,看到一个双眼Ⅴ期ROP的婴儿是最可怕的噩梦,然而他们中的大多数人几乎每周都要见到来自新地理区域的越来越多的Ⅴ期ROP婴儿。在这个时期,要说服和劝说家人已经失去了治疗机会,视力预后很差,这是极其困难的。这些已经导致ROP相关盲病例中的法医诉讼发生率日益增加。在印度一家三级保健转诊中心[39]的一份报告中,86.4%的Ⅴ期ROP患儿从未接受过ROP筛查。近74.2%是父母发现孩子看不见东西时带来的(即自荐)。儿科医生没有对任何婴儿进行筛查,25.8%的婴儿是由眼科医生推荐。在发展中国家的一个示范性项目[40]KIDROP中,由训练有素的技术人员使用RetCam进行宽视野视网膜成像被证明是非常有效的。与ROP专家相比,这种使用训练有素的技术人员记录疾病以及治疗和转诊决策的模式具有95.7%的敏感性、93.2%的特异性和81.5%的阳性预测值。在没有训练有素的眼科医生的情况下,这可能是一条出路。
新生儿医生、眼科医生、护理工作者、父母以及政府之间的密切合作是解决ROP致盲这一新问题的必要条件。在监管所有早产儿/高危新生儿的设施中, 有必要执行严格的ROP筛查服务的法律。需要关注的是,通过改善新生儿护理进行一级预防,通过病例发现和治疗进行二级预防。这些应该包括提供必要的设备和接受过ROP检查培训的人员以及适当的转诊服务。其最终目的是降低ROP的发生率和严重程度,以最佳方式发现和治疗病例,使这些早产儿享有看得见的机会。
Funding: None.
Provenance and Peer Review: This article was commissioned by the Guest Editors (Rajvardhan Azad, Peiquan Zhao and Helen Mintz-Hittner) for the series “Retinopathy of Prematurity” published in Annals of Eye Science. The article has undergone external peer review.
Conflicts of Interest: All authors have completed the ICMJE uniform disclosure form (available at http://dx.doi.org/10.21037/aes.2017.12.08). The series “Retinopathy of Prematurity” was commissioned by the editorial office without any funding or sponsorship. The authors have no other conflicts of interest to declare.
Ethical Statement: The authors are accountable for all aspects of the work in ensuring that questions related to the accuracy or integrity of any part of the work are appropriately investigated and resolved.
Open Access Statement: This is an Open Access article distributed in accordance with the Creative Commons Attribution-NonCommercial-NoDerivs 4.0 International License (CC BY-NC-ND 4.0), which permits the non-commercial replication and distribution of the article with the strict proviso that no changes or edits are made and the original work is properly cited (including links to both the formal publication through the relevant DOI and the license). See: https://creativecommons.org/licenses/by-nc-nd/4.0/.


(本译文仅供学术交流,实际内容请以英文原文为准。)